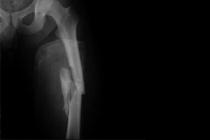
Перелом диафиза бедренной кости – достаточно распространенная травма. Повреждение данной части скелета – всегда тяжелый, способный привести к ряду неблагоприятных последствий недуг. Поэтому перелом необходимо лечить грамотно и своевременно.
Причины и классификация
Диафизарные переломы костной ткани бедра в большинстве случаев возникают при воздействии чрезмерной силы механического характера. В ситуации прямой травмы области бедренной кости отмечается существенное травмирующее воздействие на нижнюю конечность, что приводит к осколочным и поперечным повреждениям.
Получить травму можно в результате чрезмерного сдавливания, дорожно-транспортного происшествия, после падения с большой высоты, при прямом ударе и т.д. При переломе диафиза кости повреждается определенный участок, нарушается его целостность.
В верхней трети
Если повреждается верхняя треть бедра, дистальный отломок сгибается, отводится в сторону, на него оказывают воздействие ягодичные мышцы. При данном переломе отмечается смещение периферического отломка кости вверх и к центру. В результате между остатками костной ткани формируется фронтальный угол.
В средней трети
Когда повреждена средняя треть бедра, происходит отклонение центрального отломка вбок и вперед. Проксимальный отломок при данном виде травмы смещается назад и внутрь, а дистальный – к внешней стороне, образуя, таким образом, вальгусную деформацию кости.
В нижней трети
При переломах нижней трети бедренной кости, надмыщелков отмечается ярко выраженное смещение отломков.
В этом случае при травме дистальный остаток сдвигается назад, а проксимальный – вперед. Данные повреждения могут сопровождаться травмированием мягких тканей, подколенных артерий, возможно также сжатие сосудисто-нервных пучков ноги.
Диафизарные переломы подразделяются на следующие категории:
- Открытые – с сопутствующим повреждением кожных покровов, наличием раневой поверхности, в которой могут быть видны фрагменты кости.
- Закрытые – без нарушения целостности кожи травмированной конечности.
Переломы диафиза бедра всегда сопровождаются смещением, которое может отличаться в зависимости от степени и области локализации. Грамотная диагностика позволяет определить эти факторы, что очень важно для выработки оптимальной лечебной тактики.
Симптомы и диагностика

Диафизарные переломы кости бедра сопровождаются следующей клинической картиной:
- ярко выраженный болевой синдром;
- отечность;
- подкожные кровоизлияния, гематомы;
- нарушение двигательной функции;
- кровотечение;
- гемартрозы;
- невозможность встать и опереться на прямую ногу;
- суставная деформация;
- утрата опороспособности травмированной нижней конечности.
Сильные боли и кровопотери (в особенности при открытой травме) могут стать причиной развития шокового состояния у потерпевшего. В такой ситуации человек бледнеет, у него учащается пульс, падают показатели артериального давления, возможен обморок.
Со смещением
Такие переломы поврежденной бедренной кости легко диагностируются специалистами благодаря специфической, ярко выраженной симптоматике. У пациентов наблюдаются следующие признаки:
- острая, резкая боль;
- деформация конечности;
- утрата двигательной активности.
Сильные болезненные ощущения возникают у больного при пальпации, попытках встать на ногу, нарушаются функции тазобедренного сустава.

Повреждение подколенной артерии сопровождается острым нарушением процессов кровообращения. На данное осложнение указывают такие клинические признаки, как побледнение кожных покровов ноги, отсутствие пульсации, снижение показателей чувствительности.
Без смещения
При переломе кости без сопутствующего смещения основные симптомы – это болевой синдром и отсутствие возможности активно двигать ногой. Болезненные ощущения усиливаются при пальпации, постукивании, давлении на пяточную область.
Комплексная диагностика предполагает общий осмотр пострадавшего, изучение клинической картины и результатов собранного анамнеза, применение методов пальпации. После этого пациенту назначается рентгенографическое исследование, позволяющее точно определить степень и локализацию перелома кости.
На основании полученных результатов диагностики специалист-травматолог разрабатывает оптимальный и максимально эффективный для конкретного клинического случая терапевтический курс.
Первая помощь
При переломе диафиза кости бедра очень важно оказать пациенту грамотную, своевременную первую помощь. В первую очередь необходимо обеспечить потерпевшему абсолютный покой, обездвижить травмированную конечность.
Для предотвращения развития болевого шока или при первых его признаках дать человеку таблетку обезболивающего препарата. Уменьшить болевой синдром, снизить отечность и подкожные кровоизлияния поможет грелка со льдом или холодный компресс, приложенные к месту перелома.

На следующем этапе проводится транспортная иммобилизация – поврежденную ногу фиксируют шиной в правильном анатомическом положении. Приспособление накладывается от нижней части голени до области лопатки.
После указанных мер первой помощи необходимо как можно скорее доставить пострадавшего в лечебное учреждение и передать в руки квалифицированных специалистов.
Способы лечения
Лечение переломов диафиза в районе бедренной кости во многом зависит от типа повреждения, локализации, наличия смещения и других сопутствующих осложнений. Терапевтический курс врач разрабатывает индивидуально, основываясь на результатах предварительно проведенной диагностики.
Без смещения
С переломами бедренной кости без смещения доктора борются преимущественно методами консервативной терапии. Травмированная конечность иммобилизуется при помощи гипсовой повязки.
Продолжительность лечебного курса составляет не менее 2–2,5 месяцев. Точные сроки устанавливаются индивидуально.
Переломы с поперечной и зазубрено-поперечной плоскостью

Данного рода травмирования предполагают консервативные терапевтические методики. Обломки кости сопоставляются вручную открытым путем, после чего проводится иммобилизация с использованием гипсовой повязки.
При наличии определенных проблем со здоровьем, а также лицам возрастной категории старше 60 лет длительная иммобилизация может быть противопоказана.
В таких случаях пациентам рекомендуется остеосинтез (соединение костей) с использованием аппаратов внешней фиксации. Доктора часто отдают предпочтение репозиции с применением внутрикостного гвоздя – малоинвазивной процедуре, характеризующейся высокими показателями эффективности.
Со смещением отломков
Переломы диафиза кости бедра с сопутствующим смещением – сложный клинический случай. Противопоказаниями для репозиции выступают косые и винтовые виды травм, отсутствие внедрения мягких тканевых структур между костными фрагментами. В таких ситуациях лечение проводится при помощи скелетного вытяжения. Может быть рекомендовано использование специальных аппаратов, предназначенных для внешней (наружной) фиксации.
Со смещением и интерпозицией
Данные виды переломов лечатся хирургическим путем. Костные обломки сопоставляются хирургами вручную. После этого для максимально надежной фиксации применяются методы внутрикостного остеосинтеза, компрессионные пластинки.
Оперативное лечение
Хирургия при переломе диафиза кости бедра – достаточно сложная операция, которая проводится под действием общей анестезии. Специалисты контролируют процесс сопоставления костных отломков при помощи рентгенографии. Фиксация осуществляется благодаря специальному внутрикостному стержню.
После наложения швов на сутки ставится дренаж, затем конечность фиксируется при помощи специальной шины. Штифт удаляется чрез год после проведенного хирургического вмешательства при условии положительной динамики, без проявлений характерных осложнений.
Реабилитация

Восстановление при травмах диафиза бедренной кости носит профилактический характер, направленный на предупреждение осложнений со стороны бронхолегочной и пищеварительной системы, нарушений процессов кровообращения вследствие длительной иммобилизации.
Для этих целей пациентам в реабилитационно-восстановительном периоде, уже начиная с первой недели, назначаются следующие методики:
- занятия лечебной физкультурой;
- физиотерапевтические процедуры;
- массажи.
Упражнения для лечебной гимнастики, их продолжительность, степень физической активности на определенном этапе доктор определяет в индивидуальном порядке.
Ходьба и частичная нагрузка на травмированную конечность разрешается спустя 2–3 недели после получения перелома. Сроки реабилитационного периода составляют от 1 месяца в зависимости от тяжести повреждения. Работоспособность пациента восстанавливается спустя 2–3 месяца.
Осложнения перелома диафиза

Диафизарные травмирования при отсутствии своевременной терапии и грамотной реабилитации могут привести к большому количеству осложнений. Часто на фоне продолжительного нахождения в обездвиженном положении у больных развиваются такие сопутствующие заболевания, как пневмонии застойного характера, сердечная недостаточность, пролежни.
Специалисты выделяют и другие возможные осложнения:
- неправильное сращение перелома;
- стойкая деформация конечности;
- нарушение двигательной активности вплоть до полной инвалидности больного.
При проведении хирургического вмешательства существует вероятность таких неблагоприятных последствий, как сепсис, тромбозы, нарушение функций малоберцового нерва.
Переломы диафиза бедра – серьезная травма, которой в наибольшей степени подвержены люди молодого возраста. Данный вид повреждения сопровождается сильными болями и нарушением основных функций конечности. Однако при своевременном обращении к специалисту и должном лечении с последующей реабилитацией можно добиться полного сращения перелома и избежать нежелательных последствий.
ЛЕКЦИЯ №
по военной травматология и ортопедии
на тему: «Диафизарные переломы костей голени»
для клинических ординаторов, слушателей I и VI факультетов
| Учебные вопросы | Время, мин. |
|
| 90 мин. (2ч.) |
||
| Введение | ||
| Терминология, классификация, этиология | ||
| Диагностика переломов костей голени | ||
| Методы лечения переломов костей голени | ||
| Реабилитационное лечение и вопросы ВВК | ||
| Заключение |
ЛИТЕРАТУРА
а) Использованная при подготовке текста лекции:
1. Голяховский В., Френкель В.- Руководство по чрескостному остеосинтезу методом Илизарова. М., изд. БИНОМ, 1999г.
2. Ковтун В.В. соавт.- К вопросу об организации лечения пострадавших с открытыми переломами трубчатых костей. «Состояние и перспективы развития военной травматологии и ортопедии». СПб, МОРСАР АВ. 1999г.
3. Ковтун В.В. соавт.- Перспективы развития метода чрескостного остеосинтеза в лечении переломов длинных костей, их последствий и осложнений у военнослужащих РВСН. «Состояние и перспективы развития военной травматологии и ортопедии». СПб, МОРСАР АВ. 1999г.
4. Мурылёв В.Ю. соавт.- Применение модифицированного стержня Кюнчера для остеосинтеза диафизарных переломов голени у больных с политравмой. «Современные технологии и перспективы развития военной травматологии и ортопедии. Материалы конференции». СПб. МОРСАР АВ, 2000г.
5. Мурылёв В.Ю. соавт.- Функционально-стабильный остеосинтез при лечении диафизарных переломов бедра и голени. «Состояние и перспективы развития военной травматологии и ортопедии». СПб, МОРСАР АВ. 1999г.
6. Сувалян А.Г., Мякота С.С.- Лечение сегментарных переломов большеберцовой кости методом закрытого блокирующего остеосинтеза. «Состояние и перспективы развития военной травматологии и ортопедии». СПб, МОРСАР АВ. 1999г.
7. Ткаченко С.С. Военная травматология и ортопедия.Л-д. 1985.
8. Мюллер М.Е., Альговер М., Шнайдер Р., Виллингер Х. – Руководство по внутреннему остеосинтезу. Springer-Verlag, AdMorginem, М. 1996.
9. Хомутов В.П. Современные представления о накостном остеосинтезе при лечении переломов костей. Состояние и перспективы развития военной травматологии и ортопедии, С-Пб, Мерсар А.В.,1999.
НАГЛЯДНЫЕ ПОСОБИЯ
1. Мультимедийная презентация
ТЕХНИЧЕСКИЕ СРЕДСТВА ОБУЧЕНИЯ
1 .Компьютер, программное и мультимедийное обеспечение.
ВВЕДЕНИЕ
Лечение пострадавших с переломами костей голени продолжает оставаться актуальной проблемой современной травматологии и ортопедии.
По данным кафедры Военной травматологии и ортопедии Военно-медицинской академии закрытые переломы костей голени встречаются в 37,3 % среди всех закрытых переломов, открытые неогнестрельные – в 16,7 % и огнестрельные – в 10,2 % (Ткаченко С. С., 1985).
Винтообразные переломы являются наиболее распространёнными и составляют в среднем 40% от числа других видов переломов костей голени. Из всех открытых диафизарных переломов костей подобные переломы голени стоят на первом месте и составляют до 35%.
Неуклонный рост количества пострадавших данной категории отмечен с середины XX века и обусловлен развитием скоростного транспорта, а также появлением других высокоэнергетических травмирующих факторов.
Несмотря на применение современных методов лечения переломов костей голени, частота нарушения консолидации большеберцовой кости, составляя по сведениям различных авторов от 23% до 54,8% от общей частоты переломов с замедленной консолидацией (Лебедев А.А., 1986; Циткин И.Н., 1986; Ревенко П.Е., 1986; Гайдуков В.М., 1995). Также высока частота развития посттравматического и послеоперационного остеомиелита большеберцовой кости. Не случайно печальный опыт многих поколений ортопедов хранит известное высказывание: « Все кости человеческого тела заполнены костным мозгом, а большеберцовая кость - «черной неблагодарностью».
Наиболее положительных результатов при лечении данной категории пострадавших добиваются в лечебных учреждениях, в которых показания и методы лечения систематизированы и стандартизированы, а уровень подготовки травматологов соответствует этим стандартам.
ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ.
КЛАССИФИКАЦИЯ АО/ ASIF ПЕРЕЛОМОВ ДИАФИЗА КОСТЕЙ ГОЛЕНИ.
4- указание кости (большеберцовая/малоберцовая кость).
2- диафиз.
А = Простой перелом
А1 Простой перелом, спиральный
1 малоберцовая интактна
А2 Простой перелом, косой (>30гр.)
1 малоберцовая интактна
2 малоберцовая сломана на другом уровне
3 малоберцовая сломана на этом же уровне
А3 Простой перелом, поперечный (>30гр.)
1 малоберцовая интактна
2 малоберцовая сломана на другом уровне
3 малоберцовая сломана на этом же уровне
В = Клиновидный перелом
В1 Простой перелом, спиральный клин
1 малоберцовая интактна
2 малоберцовая сломана на другом уровне
3 малоберцовая сломана на этом же уровне
В2 Простой перелом, сгибательный клин
1 малоберцовая интактна
2 малоберцовая сломана на другом уровне
3 малоберцовая сломана на этом же уровне
В3 Простой перелом, фрагментированный клин
1 малоберцовая интактна
2 малоберцовая сломана на другом уровне
3 малоберцовая сломана на этом же уровне
С = Сложный перелом
С1 Сложный перелом, спиральный
1 два промежуточных фрагмента
2 три промежуточных фрагмента
3 более трёх промежуточных фрагментов
С2 Сложный перелом, сегментарный
1 один промежуточный сегментарный фрагмент
2 один промежуточный сегментарный и дополнительный(е) клиновидный(е) фрагмент(ы)
3 два промежуточных сегментарных фрагмента
С3 Сложный перелом, многооскольчатый
1 два или три промежуточных фрагмента
2 ограниченное раздробление(<4см.)
3 выраженное раздробление(>4см.)
Переломы голени характеризуются следующими особенностями:
Среди причин открытых переломов выделяют:
Авто- и ж/д происшествия 46,6%
Производственные травмы 33,7%
Спортивные 11,1%
Бытовые 7,6%
По механизму травмы:
Прямая травма 37,4%
Непрямая травма 21,7%
Сочетание прямой и непрямой 14,6%
Невыясненный механизм 26,5%
В структуре боевой травмы, по данным В.М.Шаповалов, А.К.Дулаев, П.А.Иванов,- огнестрельные переломы костей голени отмечаются у 30,9% из всех раненных и 2,4% с переломами обеих костей голени.
По данным НИИСП им. Склифосовского переломы диафиза костей голени составляют до 14% от всех травм опорно-двигательного аппарата; временная нетрудоспособность составляет от 3 - 4 до 9 – 10 месяцев.
Переломы в средней трети составляют 55,75%; в нижней – 38,9%; в верхней – 4,5%; двойные – 0,9%.
Винтообразные переломы являются наиболее распространёнными и составляют в среднем 40% от числа других видов переломов костей голени.
Из всех открытых диафизарных переломов костей подобные переломы голени стоят на первом месте и составляют до 35%. Наиболее опасными из-за возможности гнойных осложнений открытые переломы нижней трети голени.
Ведущее значение в лечении пострадавших с открытыми переломами голени придают заживлению раны мягких тканей, поскольку это означает ликвидацию опасности инфекции.
Различают 4 вида ран при открытых переломах:
Раны с малой зоной повреждения, края которых можно ушить без натяжения;
Раны со средней зоной повреждения, отслоением мягких тканей, когда для закрытия отломков требуются послабляющие разрезы;
Размозжённые раны а большой зоной повреждения и обширным отслоением мягких тканей, лечение которых невозможно без пересадки кожи;
Раны с массивным повреждением мягких тканей, магистральных сосудов, нервов, угрожающие жизнеспособности конечности, травматические ампутации.
Вид оказанной помощи при поступлении пострадавших с открытыми переломами в стационар:
Первичная хирургическая обработка 56%;
Гипсовая иммобилизация 21%;
Скелетное вытяжение 23%;
Остеосинтез 15%;
Первичная ампутация 4,5%.
Первичная хирургическая обработка состоит в удалении из раны нежизнеспособных тканей, инородных тел и загрязнений.
Смещение отломков при диафизарных переломах достигает 80% случаев, отломки вправляются с трудом, а после вправления нередко наступает их повторное смещение.
По мнению АО, переломы лучше всего оперировать немедленно, ещё до возникновения первичного отёка. Гематому можно удалить, а фрагменты перелома пока ещё свободно перемещаются, так что возможна минимальная девитализация отломков. Иссечение нежизнеспособных тканей и полное удаление гематомы являются более сложной задачей при выполнении отсроченной операции, что приводит к риску оставления большей по объёму питательной среды для бактерий. В случае экстренной операции большеберцовой кости следует с «любовью» относиться к коже по её передней поверхности. Если возникают какие-либо сомнения по её жизнеспособности после контузии, то операция должна быть отложена до полного восстановления микроциркуляции в контуженном кожном покрове, что занимает 6-10 дней. Если внутренняя фиксация противопоказана из-за плохого состояния мягких тканей, то ранняя стабилизация перелома может быть выполнена наружной фиксацией в качестве временного или окончательного решения этой проблемы.
В проксимальной трети поперечные и косые переломы требуют специальной фиксации с учётом очень длинного рычага. Стягивающие шурупы необходимо вводить между основными фрагментами, предпочтительно через пластину, которая фиксирована к кортикальному слою в каждом из главных фрагментов в шести, как минимум, точках. Пластина, имеющая функцию стяжки, должна быть расположена по переднему гребню большеберцовой кости для нейтрализации сгибающих в сагиттальной плоскости сил. Торзионные (скручивающие) силы приводят, как правило, к двухфрагментарным переломам. Линии излома наклонены приблизительно на 45 0 по отношению к длинной оси и их концы соединяются сзади под прямым углом. Фиксация таких переломов лишь шурупами не является достаточной, поэтому предпочтительно сочетание фиксации шурупами и нейтрализационной пластиной. Относительным показанием для изолированной фиксации шурупами представляют длинные спиральные переломы, когда их длина в 3-4 раза превышает диаметр кости. По мнению R.Szyszkowitz , пластина должна располагаться по медиальной поверхности большеберцовой кости, а показанием к наложению её с латеральной стороны служат:
Повреждения окружающих мягких тканей с медиальной стороны;
Псевдоартрозы большеберцовой кости с варусной деформацией;
Дорзомедиальный торзионный клиновидный фрагмент;
Маленькие или множественные медиальные фрагменты.
При наличии большого числа фрагментов увеличивается число осложнений и авторы рекомендуют в данных случаях консервативное лечение или закрытые манипуляции и наружная фиксация.
Сегментарные (многоэтажные) переломы имеют один или несколько фрагментов, включающих в себя всю окружность диафизарной трубки.
При простых сегментарных переломах (42-Б3 по классификации АО/ASIF) использование пластин позволяет создавать аксиальную компрессию каждого перелома независимо от остальных. Фрагменты необходимо точно репонировать из минимального доступа для предупреждения нежелательной деваскуляризации.
При применении интрамедуллярного гвоздя, он должен быть фиксирован блокирующими болтами для обеспечения ротационной стабильности и предупреждения укорочения. Ценным альтернативным методом, особенно при неудовлетворительном состоянии окружающих мягких тканей или возможных осложнениях (посттромботический синдром), является использование сагиттального двухтрубчатого наружного фиксатора или унилатерального двухплоскостного (V-образного) наружного фиксатора.
Наличие зоны многооскольчатого перелома диафиза (42-С3 по АО-АSIF) делает реконструкцию его кортикального слоя очень сложной и может быть использован унилатеральный одно- или двухплоскостной(V-образный) наружный фиксатор. Может быть показана первичная или вторичная пластика губчатой костью. Открытая репозиция может быть облегчена применением дистрактора, приводящего к «падению на место» фрагментов без дополнительной их девитализации, операцию необходимо дополнять пластикой губчатой кости. Применение треть-трубчатой пластины с фиксацией сломанной малоберцовой кости в значительной степени увеличивает стабильность. Альтернативой авторы считают использование блокированного гвоздя без рассверливания.
ДИАГНОСТИКА
Диагностика переломов обеих костей голени или только большеберцовой не представляет трудностей. Большеберцовая кость на всём протяжении по передневнутренней поверхности покрыта кожей без мышц и легко может быть пальпирована. При пальпации следует выявить локальную болезненность, а при внимательном осмотре иногда можно определить и характер линии перелома. В случае переломов обеих костей голени чётко определяются деформация, крепитация, подвижность костных отломков.
Для уточнения диагноза необходимо получить рентгеновский снимок в двух проекциях. При наличии винтообразного перелома большеберцовой кости в нижней трети, следует проверить состояние малоберцовой кости в средней и нижней третях, и убедиться в отсутствии перелома её, поэтому надо сделать рентгенограмму всего сегмента голени.
Лечение диафизарных переломов обеих костей голени независимо от локализации не имеет принципиальных различий, т.к. они всегда сопровождаются смещением костных отломков и при поступлении больного в стационар целесообразно применить скелетное вытяжение.
ПОКАЗАНИЯ ДЛЯ ОПЕРАТИВНОГО ЛЕЧЕНИЯ
Абсолютные показания для оперативного лечения при переломах костей голени следующие:
Сопутствующие повреждения сосудов и нервов;
Компартмент-синдром(синдром сдавления в замкнутом мышечном ложе)
Переломы диафиза у пациентов с политравмой, нуждающихся в интенсивной терапии;
Все сложные открытые переломы;
Нестабильные переломы с интерпозицией мышц, сухожилий или костных фрагментов;
Нестабильные переломы со смещением основных фрагментов более чем на половину диафиза, особенно при неспиральных переломах;
Переломы с укорочением более 1см.;
Переломы, которые лечили сначала закрытым способом – при вторичном смещении;
Сегментарные переломы;
Переломы бедра или тяжёлые повреждения коленного или голеностопного суставов с одноимённой стороны;
Варусная деформация, превышающая 8гр. При изолированных переломах большеберцовой кости;
Косые короткие переломы при наличии зоны раздробления;
Полуротационные переломы (Jahna and Wittich,1985), особенно если дорзальное остриё дистального фрагмента смещено кзади.
По мнению ряда авторов (И.М.Пичхадзе, С.Н.Хорошков, ЦИТО им.Приорова, г. Москва), показания для использования различных способов фиксации отломков должны быть основаны на разработанной ими биомеханической концепции фиксации, который позволяет сказать, как этот способ будет реализован применительно к каждому отломку сломанной кости и обеспечивается или нет надёжная фиксация отломка используемым фиксатором, определить границу показаний между существующими способами лечения для каждого конкретного случая перелома.
Ассоциацией АО в 1958г. были сформулированы 4 основополагающих принципа хирургического лечения переломов:
Ранняя оперативная анатомическая репозиция;
Атравматическая хирургическая техника;
Стабильная внутренняя фиксация;
Очень ранняя активная мобилизация.
Внедрение в практику этих принципов уменьшило частоту возникновения стойких функциональных нарушений у пациентов, уменьшил частоту развития последствий и осложнений травмы и оперативных пособий, таких как жировая эмболия, лёгочная недостаточность и полиорганная недостаточность (Ruedi and Wolff-1975, Wolf et al.-1978).
По данным М.Е.Мюллер с соавт. использование интрамедуллярного гвоздя является лучшим способом лечения закрытых коротких косых и поперечных переломов средней трети большеберцовой кости. Блокирующие приспособления для интрамедуллярных гвоздей следует использовать в тех случаях, когда переломы локализованы в проксимальной или дистальной трети. Переломы диафиза большеберцовой кости, не подходящие для использования интрамедуллярного гвоздя, авторы рекомендуют стабилизировать либо сочетанием стягивающих шурупов и нейтрализационной пластины, либо посредством наружного фиксатора. Все короткие косые переломы, при которых возникает необходимость наложения пластины, должны быть дополнительно фиксированы стягивающим шурупом, введённым поперёк плоскости перелома вне от пластины или, при возможности, через неё.В проксимальной трети поперечные.
ЦЕЛИ ОПЕРАТИВНОГО ЛЕЧЕНИЯ ПЕРЕЛОМОВ.
Выделяют три показания ко внутренней фиксации :
1. Длительная иммобилизация мягких тканей, особенно вблизи суставов, может привести к развитию болезни перелома.
2. В случаях, когда в результате перелома повреждены суставные поверхности, исключительно важной является их точная реконструкция. Любая неконгруентность суставных поверхностей приводит к появлению области повышенной нагрузки и, таким образом, провоцирует развитие посттравматического артроза.
3. Восстановление функции после некоторых переломов длинных трубчатых костей зависит как от ранней точной стабильной реконструкции, так и от ранней мобилизации для предупреждения устойчивых расстройств функции.
Необходимо подчеркнуть, что целью лечения переломов является не только прочное сращение, но, что не менее важно, раннее и полное восстановление функции конечности (Schatzker and Tile 1987).
Операция при переломах обеих костей производится только на большеберцовой кости, т.к. при восстановлении её целости малоберцовая кость, как правило, срастается. Оперативное вправление отломков без дополнительной их фиксации на современном этапе недопустимо.
При диафизарных переломах костей голени в отличие от переломов других локализаций остеосинтез большеберцовой кости можно выполнить всеми существующими в настоящее время фиксаторами:
Экстрамедуллярными (винты, болты, пластины);
Интрамедуллярными (стержни, штифты);
Внеочаговыми аппаратами (Илизарова, Калнберза, Волкова-Оганесяна и др.).
Этому способствуют простота оперативных доступов и относительная лёгкость вправления костных отломков благодаря отсутствию мышечного слоя на передневнутренней поверхности большеберцовой кости. О преимуществах того или иного способа фиксации отломков говорить сложно, т.к. при правильно проведенном остеосинтезе и отсутствии послеоперационных осложнений все методы позволяют восстановить нормальную функцию голени не ранее 4 – 5 месяцев.
ЭКСТРАМЕДУЛЛЯРНЫЙ ОСТЕОСИНТЕЗ
Остеосинтез винтами, как самостоятельный вид остеосинтеза при диафизарных переломах костей голени, обычно не применяется в специализированных клиниках в связи с тем, что в послеоперационном периоде требует применения наружной фиксации сегмента конечности гипсовой повязкой, что удлиняет период функциональной реабилитации из-за развивающейся тугоподвижности коленного и голеностопного суставов. Он может быть использован только при винтообразных переломах с длинной линией излома благодаря своей простоте, достижению хорошего сопоставления отломков и их неподвижности с последующей иммобилизацией конечности гипсовой повязкой не менее 2х месяцев.
Однако преимущество необходимо отдавать тому виду остеосинтеза, который является менее травматичным, удобным для пациента в послеоперационном периоде, даёт возможность обойтись без внешней гипсовой фиксации, начать раннюю дозированную нагрузку на конечность и обеспечить движения в крупных суставах. Экстрамедуллярным видом остеосинтеза, удовлетворяющим этим условиям является остеосинтез пластинками.
По механизму фиксации костных отломков в клинической практике известно три основных вида остеосинтеза пластинками: репозиционный (шунтирующий) , стабильный (компрессионный) , упругонапряжённый. В этой связи и все известные имплантаты по своим функциональным возможностям разделяют на три группы.
Эмпирически предложенные пластины Лейна, Ламботта, Шермана явились распоркой и,выполняя роль репозиционной шины, не нашли широкого применения.
Остеосинтез при помощи созданных позднее пластин с большим запасом прочности повысил устойчивость фиксации отломков, но явился, по своей сути, механическим шунтом. Клинические и лабораторные исследования показали истончение кортикального слоя вблизи пластины вследствие расширения каналов остеона. Это приводит к снижению прочности интактной костной ткани и регенерата и является причиной развития процессов замедленной консолидации и возникновения рефрактур после удаления пластины.
Изучение связи между механическим давлением по оси кости и дифференцировкой опорной ткани стало важным этапом в развитии накостной фиксации и привело к разработке компрессионного остеосинтеза. В зависимости от продолжительности действия выделяют статическую или одномоментную компрессию и динамическую, когда обездвиживание пластинкой не препятствует осевой механической нагрузке на торцевые поверхности костных отломков.
Современные имплантаты для накостного остеосинтеза позволяют быстро и надёжно обездвижить костные отломки при любых видах переломов, в том числе огнестрельных и открытых. При выборе имплантата необходимо учитывать следующие требования:
Стабильность внутренней фиксации;
Адекватность механических имплантата и кости;
Биологичность;
Технологичность эксплуатации;
Возможность ранней функциональной реабилитации.
Виды используемых имплантатов, соответствие их функциональным требованиям представлены в таблице:
| Функциональные требования | Имплантаты |
||
| репозицонные | стабильные | упруго-напряженные |
|
| Степень жёсткости фиксации | Не достаточная | Достаточно | Достаточная, адекватна упругости костей |
| Возможность компрессии | Не обеспечивает | Обеспечивает | Обеспечивает |
| Расположение винтов | Линейное, одноплоскостное | Линейное, Двухплоскостное | Многоплоскостное |
| Распределение напряжения | неровное, до 60-70% на крайние винты | Равномерное на все винты |
|
| Упругая деформация кости | Сохранена |
||
| Возможность индукции потенциалов | |||
| Трофические нарушения тканей | Выражены | Ограничены |
|
| Функциональная реабилитация | Ограничена | Возможна | Совмещена с периодом консолидации |
Особого внимания требует техника оперативного вмешательства, атравматичность оперативного доступа с минимальным скелетированием костных отломков на стороне расположения фиксатора. Важное значение имеет техника репозиции костных отломков и технология фиксации пластины с учётом сохранения кровоснабжения мягких тканей и кости. Целесообразно применение непрямой репозиции в сочетании с открытой, путём простого вытяжения и наружного удержания, что предотвращает прямое манипулирование костными фрагментами и сохранит их кровоснабжение.
При поперечных и близких к ним переломах фиксация пластиной осуществляется 6-8 винтами. При косых и винтообразных переломах1-2 винта проводятся перпендикулярно к линии перелома, что создаёт межфрагментальную компрессию и повышает стабильность фиксации. При остеосинтезе оскольчатых переломов после адаптации костных фрагментов крупные осколки при необходимости фиксируются дополнительными винтами через пластину или вне её. При многооскольчатых переломах для уменьшения вероятности нарушения кровоснабжения костных фрагментов фиксируют только проксимальный и дистальный отломки, что позволяет сохранить длину конечности и правильной оси сегмента, исключает угловые и ротационные деформации.
ИНТРАМЕДУЛЛЯРНЫЙ ОСТЕОСИНТЕЗ
Биомеханические принципы интрамедуллярного шинирования обосновал в 1940 году Kuntscher, внедривший методику остеосинтеза интрамедуллярным гвоздём. Шинирование обеспечивает лишь относительную стабильность при отсутствии межфрагментарной компресии. В случае стабильных переломов, оно позволяет раннюю нагрузку весом, что вызывает осевую компрессию между двумя основными фрагментами перелома. Интрамедуллярный гвоздь является устройством, способным нести нагрузку, что позволяет несколько разгрузить область перелома. Активное функциональное лечение, таким образом, возможно в большинстве случаев. В начале 1950-х годов Kuntscher также внедрил интрамедуллярное рассверливание. Это позволило использовать гвозди, которые более точно заполняли диафизарную зону медуллярного канала, что приводило к улучшению фиксации. Выдвинутая Kuntscher концепция «Detensor», «защёлка», (1969) была предшественником современных концепций блокирования гвоздя, которые значительно расширили показания к применению интрамедуллярного остеосинтеза. В настоящее время применяется обычная методика использования гвоздя и методика применения гвоздя с блокированием.
По анатомическим, биологическим, техническим причинам интрамедуллярный гвоздь применяют для остеосинтеза только бедренной и большеберцовой костей. Оригинальный гвоздь для большеберцовой кости был создан исходя из концепции, что при использовании гибкого гвоздя можно не принимать во внимание индивидуальный осевой изгиб медуллярного канала. Тем не менее, необходимость достижения ротационной стабильности вскоре привела к созданию изгиба Герцога – угла вблизи проксимального угла гвоздя.
ВНЕОЧАГОВЫЕ АППАРАТЫ ДЛЯ ФИКСАЦИИ ПЕРЕЛОМОВ
Первичными показаниями к наружной фиксации при переломах костей голени являются стабилизация тяжёлых открытых переломов. Другие показания включают в себя первичную стабилизацию при разрушении кости и мягких тканей у более травмированных пациентов, закрытые переломы с сочетанным тяжёлым повреждением мягких тканей (раздавливание мягких тканей, ожоги, заболевания кожи), тяжёлые многооскольчатые диафизарные переломы, временная трансартикулярная стабилизация при тяжёлых повреждениях мягких тканей и связочного аппарата. Наружные фиксаторы обладают уникальной способностью стабилизировать кость и мягкие ткани, находясь на расстоянии от зоны операции или повреждения. В случае их правильного наложения они обеспечивают свободный доступ к соответствующим костным и мягкотканным структурам для их первичной обработки, а также для осуществления вторичных вмешательств, необходимых для восстановления целостности кости и функционального состояния мягкотканного покрова. Интраоперационная травма сосудов. Питающих кость и мягкие ткани, при использовании наружной фиксации минимальна и поэтому риск возникновения инфекции гораздо ниже, чем при использовании метода внутренней фиксации.
По мнению В.И.Стецула и соавт. показаниями для чрескостного остеосинтеза при переломах голени будут являться:
Абсолютно все открытые переломы;
Огнестрельные, многооскольчатые, множественные, неудержимые переломы;
Винтообразные переломы;
Околосуставные переломы.
Противопоказаниями будут являться:
Нарушения психики и критического отношения к своему состоянию:
Возраст менее 5-ти лет:
Острое гнойное воспаление мягких тканей сегмента.
При переломах голени метод чрескостного остеосинтеза применялся в 6,9% всех оперативных вмешательств.
При множественных переломах с обширным разрушением мягких тканей необходима следующая последовательность действий при чрескостном остеосинтезе:
Хирургическая обработка раны(туалет кожи);
Вытяжение за пяточную кость на операционном столе;
Наложение в области метафизов по три перекрещивающихся спицы;
Фиксация их в кольцах;
Дистракция;
Наложение асептической повязки.
Преимуществами применения внеочагового чрескостного остеосинтеза:
Конечность полностью доступна для осмотра, контроля, ухода, ФТЛ, секвестр- и некретомий;
Костные отломки достаточно хорошо фиксировны и репонированы;
Фиксация может быть усилена проведением дополнительных спиц и опор.
При наличии дефекта костной ткани, тактика будет отличаться в зависимости от его величины. Если дефект не более 4-х см., может быть использована компрессия (7-8 дней) с последующей дистракцией до восстановления длины сегмента. При дефекте, превышающем 4 см., или невозможности осуществления дистракции в зоне перелома, производится чрескостный билокальный синхронный компрессионно-дистракционный остеосинтез. При наличии незначительного дефекта мягких тканей с большим костной, производят сближение отломков за счёт билокального последовательного компрессионно-дистракционного остеосинтеза.
Изначально наружный фиксатор использовали в качестве первичной операции для заживления мягких тканей, а внутреннюю фиксацию выполняли вторично после решения проблем с мягкими тканями. Теперь количество вторичных операций резко уменьшилось, поскольку наружный фиксатор успешно используют как для первичной, так и для окончательной стабилизации в значительном большинстве случаев.
При тяжёлых открытых переломах необходимо рассматривать две различных ситуации: простые, косые и спиральные переломы с тяжёлым повреждением мягких тканей и сложные переломы с тяжёлым повреждением мягких тканей.
При простом переломе заживление кости происходит через 3-4 месяца при использовании лишь наружного фиксатора. Один или два межфрагментарных шурупа, нейтрализованых унилатеральным фиксатором, могут ускорить заживление кортикального слоя. При тяжёлых сложных переломах рекомендуется вторичная аутогенная трансплантация губчатого вещества кости.
Остаётся, тем не менее, определённое количество случаев, когда необходима вторичная стабилизация. Если имеет место адекватное образование костной мозоли, то часто оказывается достаточным дополнительное наложение гипсовой повязки и увеличение нагрузки весом тела. В случае замедленной консолидации после заживления мягких тканей показана внутренняя фиксация гвоздём или пластиной. Отношение к подобной вторичной операции всё ещё противоречиво. Вопрос о том, должна ли она быть выполнена сразу или с отсрочкой 8-10 дней после удаления винтов Шанца. Это решение целиком зависит от состояния мягких тканей. Если фиксатор находится на месте в течение менее 3-х недель и не было абсолютно никаких признаков воспаления, то его удаление необходимо произвести одновременно с выполнением внутренней фиксации. Если фиксатор был имплантирован более 3-х недель назад, его необходимо удалить, а конечность временно стабилизировать в гипсе на 8-10 дней, а затем, под прикрытием антибиотиков, выполнить внутреннюю фиксацию гвоздём или пластиной с минимальным риском инфицирования.
ОСЛОЖНЕНИЯ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ
Основным препятствием к широкому применению накостного остеосинтеза при лечении переломов костей является высокий риск гнойных осложнений. В этой связи, с целью профилактики и лечения различных осложнений после металлоостеосинтеза переломов необходимо применение патогенетически обоснованной терапии, которая предусматривает применение анестетиков, спазмалитиков, дезагрегантов, антикоагулянтов, антигистаминовых препаратов, витаминов, гормонов, ферментов и их ингибиторов, противовоспалительных и антибактериальных препаратов, биологических стимоляторов, иммуномодуляторов и форсированной дегидратации.
По исследованиям ряда авторов региональная селективная инфузионная терапия повышает жизнеспособность и репаративную активность тканей, улучшает их трофику, нормализует венозный отток. Быстрое восстановление адекватного регионарного кровотока создаёт благоприятные условия для заживления ран, сокращает число гнойных осложнений, обеспечивает оптимальные условия для репаративных процессов.
Наиболее частыми осложнениями чрескостного остеосинтеза являются гнойно-воспалительные процессы, развивающиеся в мягких тканях и костях вокруг фиксирующих спиц и стержней. Воспаление мягких тканей вокруг спиц при остеосинтезе аппаратами Илизарова отмечено в 16,3% случаев. Более тяжёлым осложнением внеочагового остеосинтеза является «спицевой остеомиелит» (0,8 – 6,4% случаев по данным Поповой Л.А., 1994г.). Другим осложнением является переломы стержней (до 1,9% по тем же данным).
ЗАКЛЮЧЕНИЕ
1. Диафизарные переломы костей голени возникают у пациентов наиболее активного и трудоспособного контингент населения, средний возраст 20 - 40 лет, с высокими требованиями к качеству жизни.
2. Переломы голени характеризуются следующими особенностями:
Частотой открытых и инфицированных переломов в связи с тем, что большеберцовая кость лежит поверхностно, сразу же под кожей;
Тенденцией к повторным смещениям после спадения отёка, в особенности при косых и винтообразных переломах;
Серьёзным нарушением функции при отсутствии точного восстановления оси конечности, поскольку оси движения коленного и голеностопного суставов параллельны;
Ясно выраженной деформацией при отсутствии точного сопоставления отломков ввиду близости расположения большеберцовой кости к коже;
Частотой случаев медленного срастания отломков из-за недостаточного кровоснабжения кости;
Частотой несрастания переломов при отсутствии своевременного диагностирования замедленного срастания и недостаточной иммобилизации;
Тенденцией к образованию отёков стопы и голени после снятия гипсовой повязки;
Тенденцией к образованию когтевидных пальцев при отсутствии ранних активных упражнений.
3. Диагностика переломов не вызывает сложностей в связи с тем, что большеберцовая кость находится близко под кожей и даже без применения специальных методов исследования легко выявляется.
4.Основным методом лечения остается хирургический метод в связи с высокой частотой неудержимых и невправимых переломов и хорошими функциональными результатами после адекватно проведенных оперативных вмешательств. Важным принципом лечения больных этой категории является «адекватность хирургического лечения», сочетающая его радикальность и стремление получить наилучшие функциональные результаты.
Полковник медицинской службы
А. Печкуров
Приходится на перелом диафиза.
Их диагностируют не только у взрослых и пожилых людей, но и даже у малышей, недавно появившихся на свет.
Общее описание
Кость бедра является самой объемной трубчатой костью скелета. Мышечная масса вокруг нее, также наиболее массивная из всех групп. Перелом диафиза бедренной кости, зачастую происходит со смещением. Это объяснимо особым мышечным креплением. Кость бедра похожа на цилиндр, который изгибается вперед и наружу. У каждого человека различные особенности строения тела, что влияет на размеры этого изгиба.
Возможные причины
Сломать бедренную кость, может только чрезмерная травмирующая сила, носящая механический характер. Она может быть прямой, либо непрямой. При прямой, активное воздействие приходится именно на бедренный отдел. Это может спровоцировать осколочные, двойные, либо поперечные переломы диафиза. Каким он будет, зависит от диаметра и формы предмета, нанесшего травму, а также продолжительности воздействия им на область бедра. При непрямом воздействии, травму получает проксимальный и дистальный изгибы кости бедра.
Видео
Перелом бедра — реабилитация
Классификация травм
Диафизарный перелом можно классифицировать зависимо от того, на каком уровне была травмирована костная ткань. Каждый вид имеет свои характеристики, которые специалисты берут во внимание, проводя выбор методики восстановления поврежденной кости.
Разновидности диафизарного перелома:
- Повреждение верхней трети диафиза. Такая травма ягодичных, и подвздошно-поясничных мышц, приводит к продвижению проксимального отломка наружу. Параллельно этому процессу, приводящие мышцы двигают вовнутрь и вверх отломок, находящийся дальше от центра;
- Травма средней трети диафиза. Такая разновидность перелома приводит к смещению центрального проксимального конца кости наружу, а дистального — внутрь. Если кость будет сломана на границе средней и нижней третей, то смещение костных концов происходит наоборот;
- Повреждение нижней трети диафиза. Эта разновидность перелома опасна тем, что повышается вероятность сжимания пучка сосудов и нервов, а также травмы артерии, которая находится под коленом, при сокращении икроножной мышцы. Такая картина приводит к смещению костного отломка.
Симптомы
Диафизарному перелому бедренной кости, характерна такая сопутствующая симптоматика:
- острые болезненные ощущения;
- присутствие отеков в районе поражения;
- наблюдается большая кровопотеря вследствие кровоизлияния;
- проблемы с двигательной активностью;
- гемартроз;
- деформация конечности;
- проблемы при попытках подняться на травмированную ногу, сделать упор на нее.
Появление острых болей, особенно при открытом переломе диафиза, может спровоцировать шок.
Пострадавший становится бледным, у него снижается давление, становится чаще пульс.
Со смещением
Перелом диафиза со смещением определить не сложно. У пострадавшего присутствует такая симптоматика:
- чрезмерная болезненность, которая становится ярко выраженной при прощупывании;
- утрата двигательной активности, и деформация травмированной ноги;
- дистальная область ноги ротируется наружу;
- появление при пальпации патологической подвижности в районе бедра.
При травмировании нижней трети, нужно обратить внимание на цвет кожных покров ступни, голенища, а также вести контроль показателей пульса в районе артерий под коленом, и с тыльной стороны стопы, измерять температуру. Незамедлительно обратиться к врачу нужно, если кожа стала бледной, пульс в вышеперечисленных районах перестал прощупываться, боль становится невыносимой, ступни и пальцы перестают чувствовать, не двигаются.
Без смещения и поднадкостничные переломы
Когда отсутствует смещение, либо человек получил поднадкостничный перелом, провести диагностику без помощи квалифицированного врача сложно. Пострадавший не может полноценно двигать травмированной ногой, чувствует ярко выраженные боли при прощупывании, либо попытках надавить на пятку.
Отличить диафизарный перелом кости бедра от обычного ушиба в том, что после ушиба болезненные ощущения присутствуют только в области удара, а при переломе – отдают во всем бедре. Окончательная диагностика диафизарных переломов, проводится путем рентгеновского обследования.
Первая помощь
При диафизарном переломе кости бедра, пострадавшему необходимо незамедлительно оказать первую помощь, чтобы все не закончилось разрывом или сдавливанием тканей, при . Первым делом, чтобы купировать боли, человеку можно дать болеутоляющий медикаментозный препарат. Обязательно необходимо, чтобы он успокоился, постарался не двигаться.
Пока едет скорая медицинская помощь, если обезболивающее средство не подействовало, и у человека начался шок, нужно провести противошоковую терапию. Главное при этом – купировать боль, если человек пребывает в сознании. Снизить болевой синдром, отечность и кровоподтеки под покровами кожи, поможет ледяная грелка, либо холодный компресс. Их прикладывают к месту травмы.
Когда скорая помощь уже приехала, первым делом, пострадавшего аккуратно кладут на носилки, и переносят в реанимобиль. Там его раздевают, и вводят внутривенно необходимые растворы в центральную, или периферическую вену. Это поможет остановить обильное кровотечение, а также проходимость дыхательных путей. Если человек тяжело дышит, могут провести трахеотомию, либо обеспечить ему искусственную вентиляцию легких. При необходимости могут сделать массаж легких, если у пострадавшего останавливается сердце.
Чтобы не навредить человеку, пока скорая помощь будет вести его в больницу, проводится иммобилизация поврежденной конечности. Для этого используют экстензионную шину, пригодную к накладыванию в любых условиях. Самой популярной, считается шина Дитерихса. Предварительно под ногу кладут две метровые шины Крамера, которые связаны между собою. Далее, иммобилизация конечности проводится от нижней трети голенища, до лопатки. Это позволяет наложить шину быстро, не причинив человеку боли, а также полностью обездвижить получившую травму ногу. Процедуру завершают, накладывая еще одну шину Крамера вокруг тазобедренного отдела.
Таким образом, удается добиться максимальной фиксации, облегчить перевозку больного.
Способы лечения
В зависимости от того, был получен закрытый перелом диафиза, или открытый, а также от района его локализации, наличия смещения, и других возможных осложнений, определяют, какое лечение будет максимально эффективным. Курсовая терапия подбирается индивидуально для каждого пациента, опираясь на результаты диагностических процедур, проведенных ранее.
Без смещения
Зачастую, при таких переломах диафиза, специалисты используют консервативные методы лечения. Иммобилизация конечности, которая была травмирована, проводится обязательно. Для этого используют гипсовую повязку. Терапия длится в среднем два-два с половиной месяца. Точные сроки индивидуальны, и зависят от множества факторов.
Переломы с поперечной и зазубрено поперечной плоскостью
Такой перелом диафиза бедра, лечат при помощи консервативной терапии. Костные отломки соединяют вручную, после иммобилизовав ногу. Если имеются некоторые сопутствующие заболевания, либо пострадавший уже пожилого возраста, долгое обездвижение конечности может нанести вред. Им проводится процедура остеосинтеза переломов диафиза, с применением аппаратов фиксации извне. Зачастую, врачи предпочитают проводить репозицию с использованием внутрикостного гвоздя. Она проводится с минимальным вмешательством, однако показатели ее результативности достаточно высоки.
Со смещением отломков
Больной может ходить, а также частично нагружать поврежденную ногу, только через две-три недели после травмы диафиза кости бедра. Реабилитационный период длится не менее одного месяца, зависимо от сложности полученного перелома. Полноценно вернуться к работе, человек может через два-три месяца, когда конечность полностью восстановиться.
Осложнения перелома диафиза
Диафизарная травма бедренной кости, если своевременно не начать лечение и реабилитацию, могут закончиться появлением множества осложнений:
- некорректное сращение кости;
- стойкая деформация поврежденной ноги;
- проблемы с полноценным функционированием конечности, возможная инвалидность.
Если терапия перелома проводилась хирургическим путем, последствиями могут стать сепсис, тромбоз, проблемы с функционированием малоберцового нерва.
Диафизарный перелом кости бедра – опасная травма, вследствие которой человек чувствует острые боли, у него нарушается двигательная активность конечности
Диагностика изолированных переломов диафиза большеберцовой кости не вызывает трудности. Видимая деформация поврежденного сегмента, нарушение опороспособности конечности и другие симптомы, характерные для диафизарных переломов любой локализации, позволяют поставить диагноз до рентгенологического исследования. Рентгенограмма голени позволяет уточнить характер перелома.
Лечение изолированных переломов большеберцовой кости без смещения отломков осуществляется циркулярной гипсовой повязкой (рис. 83) в течение 2-4 месяцев. При выраженном отеке голени - вскрывается дорожка по передней поверхности. После спадения отека повязка превращается в глухую циркулярную.
Изолированные переломы большеберцовой кости со смещением лечат оперативно в связи с тем, что они относятся к невправимым из-за целой малоберцовой кости.
Переломы обеих костей голени встречаются значительно чаще изолированных. Механизм повреждения может быть прямым и непрямым. Прямой механизм приводит к поперечным и оскольчатым переломам. Непрямой механизм (сгибание, скручивание) приводит к возникновению переломов с косой плоскостью излома, спиральных, винтообразных. Большеберцовая и малоберцовая кости часто ломаются на разных уровнях. Смещение отломков зависит как от силы и направления внешнего насилия, так и от действия мышц, прикрепляющихся к отломкам.
Клиника перелома четкая. Характерны симптомы диафизарных переломов любой локализации (боль, отечность, нарушение функции, деформация, крепитация, патологическая подвижность, анатомическое укорочение голени). Кроме того, возможно воронкообразное втяжение (умбиликация) кожи над местом перелома, что говорит об интерпозиции мягких тканей. Рентгенограмма в двух проекциях уточняет диагноз.
Выделяют следующие группы переломов диафиза голени:
Переломы без смещения отломков большеберцовой кости;
Репонируемые и легко уцерживаемые переломы;
Репонируемые переломы, но неудерживаемые без дополнительной тракции;
Нерепонируемые переломы.
Г ипсовой
повязкой лечат переломы без смещения,
а также репонируемые и легко
удерживаемые переломы.
ипсовой
повязкой лечат переломы без смещения,
а также репонируемые и легко
удерживаемые переломы.
Гипсовая повязка не предупреждает вторичного смещения, поэтому она не должна применяться при косых и винтообразных переломах. При переломах в верхней трети голени гипсовая повязка накладывается от ягодичной складки, при средней трети - от середины бедра до кончиков пальцев стопы. При наличии отека голени гипсовую повязку рассекают по передней поверхности.
Лечение методом постоянного скелетного вытяжения (рис.84) является основным при закрытых переломах обеих костей голени любой локализации. Спица для вытяжения проводится либо за надлодыжечную область, либо – за пяточную кость. Нога укладывается на шину Белера. Первоначальный вправляющий груз по оси голени – 10% от массы пострадавшего. Затем по контрольной рентгенограмме, которая производятся не раньше чем через 24-48 часов, подбирают индивидуальный груз. Продолжительность постельного режима – 4 недели. Достоверным клиническим критерием достаточности срока лечения является отсутствие патологической подвижности в зоне перелома, что и является показанием для очередного рентгенологического исследования места перелома. После демонтажа скелетного вытяжения конечность фиксируют гонитной гипсовой повязкой на 2-3 месяца. Трудоспособность восстанавливается через 4-6 месяцев со дня травмы.
Оперативное лечение закрытых диафизарных переломов показано при интерпозиции мягких тканей в зоне перелома, открытых и осложненных переломах, нерепонируемых переломах. При переломах диафизов обеих костей проводят остеосинтез только большеберцовой кости.
Подкожный разрыв ахиллова сухожилия.
Разрыв ахиллова сухожилия чаще возникает у лиц с дегенеративным изменением сухожилия вследствие микротравм. Разрыв сухожилия происходит при прыжке на носки с чрезмерным напряжением икроножной мышцы.
Клиника . В момент травмы больной чувствует треск и резкую боль, это сопровождается ослаблением или отсутствием подошвенного сгибания стопы. При пальпации выявляется диастаз между концами поврежденного сухожилия.
Лечение преимущественно оперативное. При "здоровом" сухожилии возможно наложение только сухожильного шва. При дегенеративном изменении его проводят пластику собственными тканями по В.А. Чернавскому, при этом из здоровой части проксимального фрагмента сухожилия выкраивается лоскут, перебрасывается через имеющийся дефект и подшивают к дистальному фрагменту. После операции нога фиксируется циркулярной гипсовой повязкой от средней трети бедра до кончиков пальцев стопы под углом сгибания в коленном суставе 5° , а стопа - под максимальным углом подошвенного сгибания сроком 4-5 недель. Затем гипсовая повязка меняется, стопа устанавливается под углом 0 , иммобилизация продолжается еще в течение 4-5 недель. После этого повязку снимают и приступают к восстановительному лечению - ЛФК, массаж, электрофорез с трилоном Б, элетростимуляция мышцы голени и др..
Переломы лодыжек
С амые
частые переломы нижней конечности - это
различные повреждения голеностопного
сустава, возникающие большей частью
во время гололеда. В зависимости от
механизма травмы различают в основном
два типа поврежденийи
их комбинации: I. пронационные переломы
лодыжек; 2. супинационные переломы
лодыжек.
амые
частые переломы нижней конечности - это
различные повреждения голеностопного
сустава, возникающие большей частью
во время гололеда. В зависимости от
механизма травмы различают в основном
два типа поврежденийи
их комбинации: I. пронационные переломы
лодыжек; 2. супинационные переломы
лодыжек.
Пронационные переломы возникают при насильственном и чрезмерном повороте стопы кнаружи (пронация). При этом за счет натяжени внутренней боковой (дельтовидной) связки голеностопного сустава может произойти ее разрыв или отрыв в месте ее прикрепления к верхушке лодыжки, или полный отрыв внутренней лодыжки на уровне щели голеностопного сустава. Линия перелома при этом, как правило, горизонтальная. Если травмирующая сила продолжает действовать, то таранная кость, потеряв стабильность, смещается в пространство между берцовыми костями В дальнейшем, упираясь в наружную лодыжку, она может привести к разрыву дистального межберцового синдесмоза или отрыву его от большеберцовой кости с костным фрагментом. Затем блок таранной кости упирается в малоберцовую кость и приводит к ее перелому на 5-7 см выше голеностопного сустава. Вследствие чего возникает вывих или подвывих стопы кнаружи. В некоторых случаях дистальный межберцовый синдесмоз может не повреждаться. В этих случаях происходит отрыв наружной лодыжки на уровне щели голеностопного сустава и стопа смещается кнаружи.
 Супинационные
переломы
возникают
при чрезмерном насилии на голеностопный
сустав в положении супинации стопы,
т.е. поворота стопы кнутри. При этом
за счет напряжения наружной боковой
связки происходит ее разрыв или отрыв
от места прикрепления у верхушки
наружной лодыжки, или ее перелом. После
чего, если внешнее насилие продолжает
действовать, таранная кость смещается
кнутри, приводя к возникновению
вертикального или косого перелома
внутренней лодыжки с подвывихом
стопы кнутри (рис. 86).
Супинационные
переломы
возникают
при чрезмерном насилии на голеностопный
сустав в положении супинации стопы,
т.е. поворота стопы кнутри. При этом
за счет напряжения наружной боковой
связки происходит ее разрыв или отрыв
от места прикрепления у верхушки
наружной лодыжки, или ее перелом. После
чего, если внешнее насилие продолжает
действовать, таранная кость смещается
кнутри, приводя к возникновению
вертикального или косого перелома
внутренней лодыжки с подвывихом
стопы кнутри (рис. 86).
Если в момент травмы при пронации или супинации стопа была в положении подошвенного сгибания, то при этом может произойти отрыв заднего края большеберцовой кости, а при тыльном сгибании стопы (пяточная стопа) - отрыв переднего края большеберцовой кости.
Клиника. Больные жалуются на боли в поврежденном суставе, потерю опороспособности поврежденной ноги, невозможность самостоятельной ходьбы. При осмотре выявляется деформация голеностопного сустава, обусловленная гемартрозом и смещением стопы, боли при пальпации в месте перелома лодыжек, ограничение активных и пассивных движений.
Диагноз уточняет рентгенологическое обследование в двух проекциях. На рентгенограмме пронационное повреждение характеризуется смещением стопы кнаружи, увеличением диастаза между берцовыми костями, горизонтальным переломом внутренней лодыжки на уровне щели сустава.
Супинационный перелом характеризуется смещением стопы кнутри, вертикальным или косым переломом внутренней лодыжки. Межберцовый синдесмоз, как правило, не повреждается.
Лечение . Первая врачебная помощь при повреждениях голеностопного сустава заключается в обезболивании и фиксации поврежденной конечности транспортными шинами по задней и боковым поверхностям голени от коленного сустава с фиксацией стопы.
Основной метод лечения - консервативный.
При изолированных переломах одной из лодыжек без смещения или подкожном повреждении связок лечение проводят в глубокой задней гипсовой шине от коленного сустава до кончиков пальцев в течение 3-4 недель.
При переломах со смещением показано одномоментное вправление под местным или общим обезболиванием. При пронационных переломах осуществляется тракция за стопу и пятку при выпрямленной конечности, затем стопу смещают кнутри, а оторванную внутреннюю лодыжку кзади и адаптируют ее с большеберцовой костью, пятку супини-руют, голень и стопу фиксируют циркулярной гипсовой повязкой до верхней трети голени. При супинационных переломах сначала осуществляется тракция по оси конечности, вправляют оторванную внутреннюю лодыжку вместе с фрагментом большеберцовой кости и стопу фиксируют циркулярной гипсовой повязкой в среднефизиологическом положении. При переломе заднего края стопе придается положение тыльного сгибания под углом 10-20 . При переломе переднего края фиксация осуществляется в положении подошвенного сгибания под углом 10-20.
Во всех случаях в гипсовой повязке вскрывается "дорожка" над голеностопным суставом во избежание сдавления конечности (рис.87). Больной должен быть госпитализирован для дальнейшего наблюдения.
 Контрольные
рентгенограммы в гипсовой повязке
производят сразу после вправления и
через 6-7 дней (после спадения отека).
После чего повязка моделируется
(сжимается с боков) и превращается в
циркулярную сроком на 2-2,5 месяца, в
зависимости от тяжести перелома.
Контрольные
рентгенограммы в гипсовой повязке
производят сразу после вправления и
через 6-7 дней (после спадения отека).
После чего повязка моделируется
(сжимается с боков) и превращается в
циркулярную сроком на 2-2,5 месяца, в
зависимости от тяжести перелома.
Оперативному лечению подвергаются открытые переломы, при безуспешной двухразовой репозиции, появлении вторичного смешения в гипсовой повязке. Фиксация переломов лодыжек производится различными металлическими фиксаторами. Вид внешней иммобилизации в послеоперационном периоде и её сроки такие же, как при переломах со смещением. Восстановление трудоспособности у больных наступает через 3-4 месяца.
Переломы костей стопы.
К ним относятся переломы таранной кости (изолированные переломы заднего отростка, шейки и тела), пяточной кости (краевые, компрессионные), ладьевидной, кубовидной, клиновидной костей, переломы плюсневых костей и фаланг пальцев.
Среди всех переломов костей стопы чаще всего возникают переломы пяточной и плюсневых костей.
Причины повреждений связаныкак с прямой, так и с непрямой травмой. Внешнее насилие действует непосредственно на кость при падении тяжести, нередко переломы пяточной и таранной костей происходят при падении с высоты с приземлением в положении стоя. При таком механизме травмы необходимо особое внимание сосредоточить не только на диагностике повреждений стопы, но обязательно обследовать позвоночник, так как возможны компрессионные переломы его.
Клинически переломы костей стопы сопровождаются болями (особенно при переломах пяточных костей, они весьма интенсивные), нарушением опороспособности, усилением боли при движении, кровоподтеком, деформацией и нарушением обычных контуров стопы. Уточнить диагноз позволит рентгенограмма.
Первая помощь такая же, как при повреждениях голеностопного сустава. Лечение преимущественно консервативное. При переломах без смещения голень и стопу фиксируют глубокой задней гипсовой шиной. При переломах со смещением проводят при показаниях - одномоментное вправление с последующей фиксацией гипсовой повязкой. фиксации спицами Киршнера, а при переломе пяточной кости со смещением - скелетное вытяжение или вправление и фиксация с помощью компрессионно-дистракционных аппаратов.
Диафизарные переломы
составляют около 30% от общего числа переломов костей голени.
Среди диафизарных переломов костей голени преобладают переломы обеих костей. Изолированные переломыбольшеберцовой кости наблюдаются несколько реже, особенно редко отмечаются переломы малоберцовой кости.
Диагностика изолированных переломов диафиза большеберцовой кости не вызывает трудности. Видимая деформация поврежденного сегмента, нарушение опороспособности конечности и другие симптомы, характерные для диафизарных переломов любой локализации, позволяют поставить диагноз до рентгенологического исследования. Рентгенограмма голени позволяет уточнить характер перелома.
Лечение изолированных переломов большеберцовой кости без смещения отломков осуществляется циркулярной гипсовой повязкой (рис. 83) в течение 2-4 месяцев. При выраженном отеке голени — вскрывается дорожка по передней поверхности. После спадения отека повязка превращается в глухую циркулярную.
Изолированные переломы большеберцовой кости со смещением лечат оперативно в связи с тем, что они относятся к невправимым из-за целой малоберцовой кости.
Переломы обеих костей голени
встречаются значительно чаще изолированных. Механизм повреждения может быть прямым и непрямым. Прямой механизм приводит к поперечным и оскольчатым переломам. Непрямой механизм (сгибание, скручивание) приводит к возникновению переломов с косой плоскостью излома, спиральных, винтообразных. Большеберцовая и малоберцовая кости часто ломаются на разных уровнях. Смещение отломков зависит как от силы и направления внешнего насилия, так и от действия мышц, прикрепляющихся к отломкам.
Клиника перелома четкая. Характерны симптомы диафизарных переломов любой локализации (боль, отечность, нарушение функции, деформация, крепитация, патологическая подвижность, анатомическое укорочение голени). Кроме того, возможно воронкообразное втяжение (умбиликация) кожи над местом перелома, что говорит об интерпозиции мягких тканей. Рентгенограмма в двух проекциях уточняет диагноз.
Выделяют следующие группы переломов диафиза голени:
— переломы без смещения отломков большеберцовой кости;
— репонируемые и легко уцерживаемые переломы;
— репонируемые переломы, но неудерживаемые без дополнительной тракции;
— нерепонируемые переломы.
Г ипсовой повязкой лечат переломы без смещения, а также репонируемые и легко удерживаемые переломы.
ипсовой повязкой лечат переломы без смещения, а также репонируемые и легко удерживаемые переломы.
Гипсовая повязка не предупреждает вторичного смещения, поэтому она не должна применяться при косых и винтообразных переломах. При переломах в верхней трети голени гипсовая повязка накладывается от ягодичной складки, при средней трети — от середины бедра до кончиков пальцев стопы. При наличии отека голени гипсовую повязку рассекают по передней поверхности.
Лечение методом постоянного скелетного вытяжения (рис.84) является основным при закрытых переломах обеих костей голени любой локализации. Спица для вытяжения проводится либо за надлодыжечную область, либо – за пяточную кость. Нога укладывается на шину Белера. Первоначальный вправляющий груз по оси голени – 10% от массы пострадавшего. Затем по контрольной рентгенограмме, которая производятся не раньше чем через 24-48 часов, подбирают индивидуальный груз. Продолжительность постельного режима – 4 недели. Достоверным клиническим критерием достаточности срока лечения является отсутствие патологической подвижности в зоне перелома, что и является показанием для очередного рентгенологического исследования места перелома. После демонтажа скелетного вытяжения конечность фиксируют гонитной гипсовой повязкой на 2-3 месяца. Трудоспособность восстанавливается через 4-6 месяцев со дня травмы.
Оперативное лечение закрытых диафизарных переломов показано при интерпозиции мягких тканей в зоне перелома, открытых и осложненных переломах, нерепонируемых переломах. При переломах диафизов обеих костей проводят остеосинтез только большеберцовой кости.